Newsletter
Das Blutgruppensystem des Menschen
Unter anderem beim Blutspenden ist es wichtig, die Blutgruppe von Spender:in und Empfänger:in zu kennen, Bild: Pixabay, CCO
Rote Blutkörperchen können aufgrund ihrer Oberflächenmoleküle in verschiedene Blutgruppen eingeteilt werden, wobei das AB0-System und das Rhesussystem die gebräuchlichsten Arten der Klassifizierung sind. Vor allem bei Bluttransfusionen und in der Schwangerschaft ist eine Kenntnis der Blutgruppen wichtig.
Die roten Blutkörperchen (Erythrozyten) im menschlichen Blut haben unter anderem die wichtige Aufgabe, den gesamten Körper mit Sauerstoff zu versorgen. Bestimmte Strukturen an ihrer Oberfläche bestimmen, welche Blutgruppe ein Mensch hat.
Zur Einteilung der Blutgruppen gibt es eine Vielzahl verschiedener Systeme, von denen aktuell (Stand Mai 2025) 48 bei der Internationalen Gesellschaft für Bluttransfusion (ISBT) anerkannt und beschrieben sind [1]. Das AB0-System und das Rhesussystem stellen die wichtigsten Arten der Klassifizierung dar, und auch das KELL-System wird häufig genutzt. Daneben gibt es aber noch weitere, weniger bekannte Blutgruppen, wie etwa MNS, Duffy, Kidd oder Lewis.
Karl Landsteiner: Entdecker der Blutgruppen
Obwohl Bluttransfusionen schon im 17. Jahrhundert durchgeführt wurden, waren sie bis zum Beginn des 20. Jahrhunderts oft reine Glückssache. Viele Patientinnen und Patienten erkrankten danach oder starben sogar. Dies war für die Medizin lange ein Rätsel, welches der Wiener Arzt Karl Landsteiner schließlich im Jahr 1901 mit der Entdeckung der Blutgruppen löste.
Bei seinem berühmten Experiment an der Universität Wien trennte Landsteiner zunächst Blutproben von sich und Kollegen durch Zentrifugieren in ihre flüssigen und festen Bestandteile auf: Das flüssige Serum und die festen roten und weißen Blutkörperchen und Blutplättchen. Dann mischte er die Blutkörperchen jeder Versuchsperson mit dem Serum anderer Versuchspersonen, sodass alle möglichen unterschiedlichen Kombinationen entstanden. Dabei beobachtete Landsteiner, dass sich bei manchen Kombinationen Klümpchen (Agglutinate) bildeten – ein Vorgang, der in der Fachsprache als Agglutination bekannt ist. Bei anderen Kombinationen hingegen passierte gar nichts – unter anderem dann, wenn das Serum und die Blutkörperchen ein und derselben Person gemischt wurden.
Landsteiner zog aus seinen Versuchen den Schluss, dass sich die roten Blutkörperchen verschiedener Personen durch bestimmte Moleküle an ihrer Oberfläche – von ihm „Körperchen“ genannt - unterscheiden. Er stellte außerdem die Vermutung an, dass das Blutserum einen spezifischen Gerinnungsstoff enthält, der die roten Blutkörperchen anderer Personen zum Verklumpen bringen kann, die eigenen Blutkörperchen jedoch nie. Anhand seiner Beobachtungen nahm er dann die Einteilung des Blutes in die Kategorien A, B und C (heute als Blutgruppe 0 bekannt) vor und legte damit den Grundstein für das AB0-System der Blutgruppen, welches bis heute Gültigkeit hat.
Wenig später, im Jahr 1902, wurde dann von Landsteiners Schülern Alfredo von Decastello und Adriano Sturli auch noch die Blutgruppe AB entdeckt. Unabhängig von ihnen beschrieb auch der tschechische Arzt Jan Janský diese vierte Blutgruppe im Jahr 1906.
Mit seinen Versuchen revolutionierte Landsteiner die Medizin, denn das neue Wissen um die Blutgruppen ermöglichte in weiterer Folge die gefahrlose Bluttransfusion (Blutübertragung) zwischen Menschen passender Blutgruppen und rettete viele Leben. Landsteiner erhielt für seine bahnbrechende Arbeit 1930 den Nobelpreis.
Das AB0-System der Blutgruppen
Molekulare Grundlagen
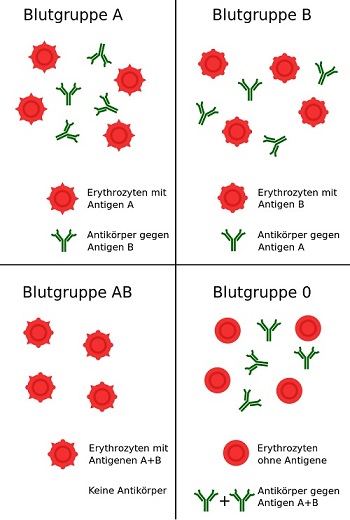
Heute weiß man, dass die von Landsteiner als „Körperchen“ bezeichneten Moleküle auf der Oberfläche der Erythrozyten die sogenannten Antigene A und B sind. Dabei handelt es sich um spezielle Glykolipide (Verbindungen aus Fetten und Kohlenhydraten), deren Basis das sogenannte H-Antigen bildet. Menschen mit den Blutgruppen A und B besitzen an diesem jeweils noch einen für die Blutgruppe spezifischen Einfachzucker. Bei der Blutgruppe 0 hingegen liegt nur das H-Antigen vor.
Bei den Faktoren im Blut, welche das Verklumpen verursachen, handelt es sich um Antikörper – spezielle Proteine, die bei der Immunabwehr eine wichtige Rolle spielen und die Fremdsubstanzen erkennen und sich an diese anhaften. Dabei richten sich Anti-A-Serumantikörper gegen das Antigen A, und Anti-B-Serumantikörper gegen das Antigen B.
Bei den Faktoren im Blut, welche das Verklumpen verursachen, handelt es sich um Antikörper – spezielle Proteine, die bei der Immunabwehr eine wichtige Rolle spielen und die Fremdsubstanzen erkennen und sich an diese anhaften. Dabei richten sich Anti-A-Serumantikörper gegen das Antigen A, und Anti-B-Serumantikörper gegen das Antigen B.
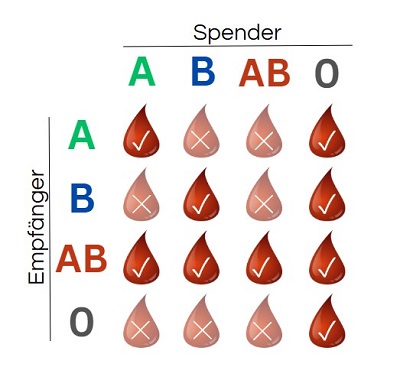
Welche der vier möglichen Blutgruppen – A, B, AB oder 0 (Null) – jemand besitzt, hängt von den vorhandenen oder nicht vorhandenen Antigenen auf den roten Blutkörperchen ab. Je nach Blutgruppe sind im Blut unterschiedliche Antikörper – immer gegen die im eigenen Blut nicht vorhandenen Antigene – enthalten (siehe Abbildung 1). Beim Menschen werden diese Antikörper bereits in den ersten Lebenswochen gebildet
Kompatibilität von Bluttransfusionen
Die Tatsache, dass sich nicht alle Blutgruppen „miteinander vertragen“, ist vor allem bei Bluttransfusionen von Bedeutung. Um hier Komplikationen zu vermeiden, ist die Kenntnis der Blutgruppen von Spender:in und Empfänger:in enorm wichtig, denn beim Übertragen von Blut einer fremden Blutgruppe kann es unter Umständen zu lebensbedrohlichen Komplikationen kommen: Eine Reaktion der Antikörper im Blut des Empfängers/der Empfänger:in mit den Antigenen auf den roten Blutkörperchen in nicht passendem Spender:innenblut kann zur Verklumpung des Empfänger:innenblutes führen. Dadurch wird unter anderem der Transport von Sauerstoff durch den Körper unterbunden, was im schlimmsten Fall tödlich enden kann.
Spender:innen und Empfänger:innen von Bluttransfusionen müssen daher „kompatibel“ sein:
- Personen mit der Blutgruppe 0 sind Universalspender:innen, da sie weder Antigen A noch Antigen B an der Oberfläche ihrer roten Blutkörperchen haben. Sie können selbst aber nur Blut der Blutgruppe 0 empfangen, da sie sowohl Anti-A- als auch Anti-B-Serumantikörper im Blut haben.
- Personen mit der Blutgruppe AB hingegen können nur an AB spenden, da sie sowohl das Antigen A als auch das Antigen B an der Oberfläche ihrer roten Blutkörperchen tragen. Sie stellen selbst aber Universalempfänger:innen dar, da sie weder Anti-A- noch Anti-B-Serumantikörper in ihrem Blut haben.
- Personen mit der Blutgruppe A können an A und AB spenden, da ihre roten Blutkörperchen das Antigen A besitzen. Sie können selbst Blut der Blutgruppen A und 0 empfangen, da sie nur Anti-B-Serumantikörper im Blut haben.
- Personen mit der Blutgruppe B können an B und AB spenden, da ihre roten Blutkörperchen das Antigen B auf ihrer Oberfläche tragen. Sie können selbst Blut der Blutgruppen B und 0 empfangen, da sie nur Anti-A-Serumantikörper im Blut haben.
Wichtig: Bei Bluttransfusionen muss auch auf den Rhesusfaktor von Spender:in und Empfänger:in geachtet werden (siehe weiter unten)!
Vererbung der AB0-Blutgruppen
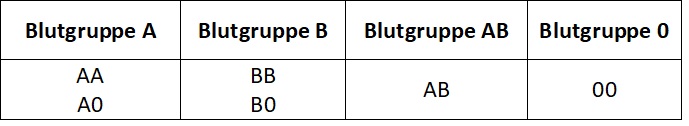
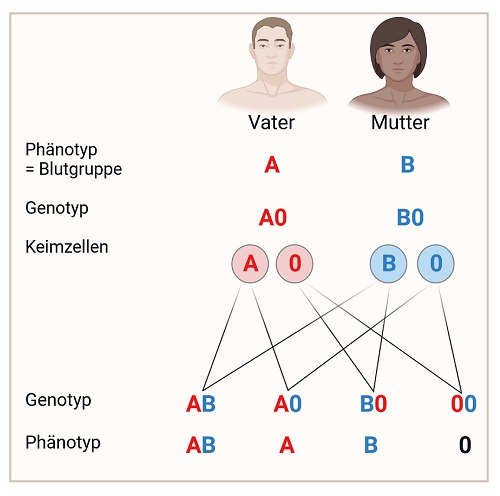
Die Blutgruppe eines Menschen wird von einem einzigen Gen, dem AB0-Gen, bestimmt. Dieses kann in drei unterschiedlichen Varianten (Allelen, Ausprägungsformen) vorliegen: A, B oder 0. Je nach vorliegendem Allel kommen die Antigene A und/oder B an der Oberfläche der roten Blutkörperchen vor oder fehlen: Beim Allel A werden Antigene vom Typ A ausgebildet, beim Allel B Antigene vom Typ B, und beim Allel 0 werden keine Antigene ausgebildet. Jeder Mensch besitzt in seinen Körperzellen zwei dieser Allele, eines vom Vater und eines von der Mutter. Seine Blutgruppe hängt von der Kombination dieser beiden Allele und somit der Antigene auf seinen roten Blutkörperchen ab. Es gibt sechs mögliche Allel-Kombinationen (Genotypen) und daraus resultierende Blutgruppen (Abbildung 3).
Die Vererbung der Blutgruppen erfolgt nach den Mendel’schen Regeln, wobei zu beachten ist:
- A und B sind dominant gegenüber 0. Das bedeutet, A und B unterdrücken 0, welches rezessiv ist.
- A und B sind kodominant, was bedeutet: Die Blutkörperchen einer Person mit den Allelen A und B weisen sowohl die Antigene A als auch die Antigene B auf, beide werden ausgeprägt.
Das Rhesus-Blutgruppensystem
Rund 40 Jahre nach der Entdeckung des AB0-Blutgruppensystems löste Landsteiner, der zu dieser Zeit in New York lebte und forschte, noch ein weiteres Rätsel: Trotz Berücksichtigung der AB0-Blutgruppen traten manchmal nach Bluttransfusionen noch immer Schockwirkungen bei Patient:innen auf. Landsteiner fand heraus, dass dafür spezielle Oberflächenproteine auf der Hülle der roten Blutkörperchen, die so genannten Rhesusfaktoren, verantwortlich sind. Er entdeckte diese erstmals 1937 und beschrieb sie 1940 gemeinsam mit seinen Schülern Philip Levine und Alexander Solomon Wiener. Nach dem AB0-System stellt das Rhesus-Blutgruppensystem (Rhesussystem) heute das zweitwichtigste Blutgruppensystem des Menschen dar.
Das Rhesussystem umfasst insgesamt rund 50 ähnliche Proteine, die auf der Oberfläche von Erythrozyten vorkommen können. Fünf dieser Antigene können mit Tests nachgewiesen werden. Der älteste und wichtigste davon ist der Rhesusfaktor D (Rhesus-D-Antigen), der auch zur Blutgruppenbestimmung nach dem Rhesussystem herangezogen wird.
Personen mit dem Rhesusfaktor-D-Antigen auf ihren roten Blutkörperchen werden als Rhesus-positiv bezeichnet (verschiedene Schreibweisen: Rh(D)+; Rh+; Rh; abhängig vom Genotyp Dd, dD, oder DD, wobei d das Rhesusfaktor-negative Allel darstellt; selten auch RH1). Personen ohne dem Rhesusfaktor-D-Antigen auf ihren Erythrozyten nennt man Rhesus-negativ (Schreibweisen: Rh(D)−; Rh−; rh; dd).
Bezüglich der Ausprägung des Rhesus-Faktors unterscheidet sich die Bevölkerung verschiedener Kontinente erheblich: In Europa und Amerika sind rund 85 % der weißen Bevölkerung Rhesus-positiv und etwa 15 % Rhesus-negativ. Beinahe alle Afrikaner:innen, Asiat:innen und Ureinwohner:innen Nord- und Südamerikas sind hingegen Rhesus-positiv.
Kompatibilität bei Bluttransfusionen und in der Schwangerschaft
Bei Bluttransfusionen müssen Spender:in und Empfänger:in nicht nur hinsichtlich ihrer Blutgruppe nach dem AB0-System, sondern auch hinsichtlich des Rhesusfaktors miteinander kompatibel sein: Rhesus-negative Empfänger:innen können nur Blut von Rhesus-negativen Spender:innen erhalten. Rhesus-positive Patient:innen hingegen können sowohl Blut von Rhesus-positiven als auch von Rhesus-negativen Spender:innen erhalten.
Anders als bei den Antikörpern des AB0-Systems, die beim Menschen bereits ab den ersten Lebensmonaten gebildet werden, entstehen Antikörper des Rhesussystems erst nach Kontakt mit Antigenen. Daher ist die Übertragung Rhesus-fremden Blutes bei der ersten Spende noch nicht gefährlich. Bekommt eine Rhesus-negative Person dann jedoch zum wiederholten Mal eine Infusion mit Rhesus-positivem Blut, bildet der Rhesus-negative Organismus Antikörper gegen die Rhesus-positiven Erythrozyten, und es kommt zur Verklumpung des Blutes.
Auch bei einer Schwangerschaft kann es bei Rhesusunverträglichkeit (Rhesusinkompatibilität) – d.h., wenn die Mutter Rhesus-negativ, der Vater aber Rhesus-positiv ist – zu einer lebensbedrohlichen Antigen-Antikörper-Reaktion kommen.
Ähnlich wie beim Blutspenden ist eine erste Schwangerschaft in Bezug auf den Rhesusfaktor noch unproblematisch. Ab der zweiten Schwangerschaft bildet eine Rhesus-negative Mutter allerdings in ihrem Blut Antikörper gegen ihr Rhesus-positives Kind, und diese können über die Plazenta in den Blutkreislauf des Babys gelangen. Dort greifen sie die Blutkörperchen des Kindes an, was zu Blutarmut (Anämie) führen kann. Dem kann jedoch vorgebeugt werden: Rhesus-negative Mütter bekommen nach der Geburt eines Rhesus-positiven Kindes eine schützende Injektion – die sogenannte Anti-D-Prophylaxe. Diese verhindert die Bildung der mütterlichen Antikörper, sodass bei einer darauffolgenden Schwangerschaft mit einem Rhesus-positivem Kind keine Gefahr droht.
Vererbung des Rhesusfaktors
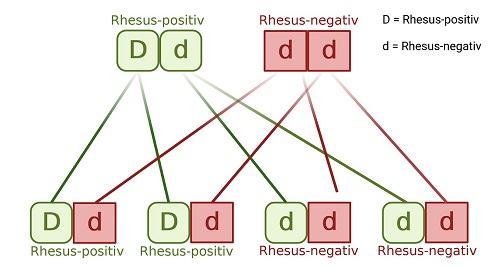
Ob eine Person Rhesus-positiv oder Rhesus-negativ ist, wird durch ein einziges Gen, RHD, bestimmt. Dieses kann in den beiden Ausprägungsformen D oder d vorliegen. D bedeutet, dass der Faktor ausgeprägt wird, das Protein also an der Oberfläche ausgebildet ist. Hingegen steht d dafür, dass der Faktor nicht gebildet wirdFür den Rhesusfaktor besitzt jeder Mensch in seinen Körperzellen zwei dieser Allele, eines vom Vater und eines von der Mutter. Dabei ist die Ausprägung des Rhesusfaktors (D) dominant gegenüber der Rhesus-negativen Variante (d), der Rhesusfaktor folgt einem dominant-rezessiven Erbgang.
Die Vererbung des Rhesusfaktors erfolgt nach den Mendelschen Gesetzen. So etwa kann das Kind einer Rhesus-positiven Mutter (DD oder Dd) und eines Rhesus-negativen Vaters (dd) entweder Rhesus-positiv (Dd) oder Rhesus-negativ (dd) sein (siehe Abbildung 5).
Das Kell-System
Das Kell-System, früher auch als Kell-Cellano-System bekannt, stellt das drittwichtigste Blutgruppensystem dar. Es wurde nach einer Patientin namens Kelleher benannt, deren Arzt Sir Robin Coombs im Jahr 1941 eine Unverträglichkeit zwischen ihrer Blutgruppe und der ihrer Tochter feststellte.
Das Kell-Blutgruppensystem umfasst rund 40 Antigene, von denen Kell (K, auch KEL1) und Cellano (k, auch KEL 2) die wichtigsten sind. Es handelt sich dabei um spezielle Oberflächenproteine. Wie beim Rhesussystem wird für die Einteilung in Kell-negativ und Kell-positiv das Vorkommen bzw. Fehlen von Kell an der Oberfläche der roten Blutkörperchen herangezogen. Verglichen mit dem Rhesussystem erfolgt die Nomenklatur jedoch etwas anders: Kell-negativ (k) bedeutet, dass die Erythrozyten der betroffenen Person statt des Merkmals Kell das Merkmal Cellano tragen. Mehr als 90 % der Menschen sind Kell-negativ.
Bei Bluttransfusionen sowie bei einer Schwangerschaft verhält es sich beim Kell-System ähnlich wie beim Rhesusfaktor: Kell-negative Personen (kk) dürfen nur ebensolche Bluttransfusionen erhalten, um keine Antikörperbildung im Empfänger/ der Empfängerin auszulösen. Mischerbige Kell-positive Personen (Kk), die sowohl Kell- als auch Cellano-Proteine an der Oberfläche ihrer Erythrozyten tragen, können Kell-negatives oder Kell-positives Blut erhalten. Reinerbig Kell-positive Personen (KK) können nur Kell-positives Blut erhalten. Bei Blutspender:innen in Österreich und Deutschland wird auf diesem Grund neben der Blutgruppe nach dem AB0-System und dem Rhesusfaktor auch Kell getestet.
Auch bei einer Schwangerschaft kann es aufgrund von Kell zu Komplikationen kommen: Zwischen einer Kell-negativen Mutter und einem Kell-positiven Kind kann es zur Inkompatibilität kommen, diese tritt jedoch seltener auf als beim Rhesusfaktor. Da es für Kell keine vorbeugende Therapie wie die Anti-D-Prophylaxe beim Rhesusfaktor gibt, ist in so einem Fall eine genaue Beobachtung der Schwangerschaft erforderlich.
Häufigkeit der Blutgruppen
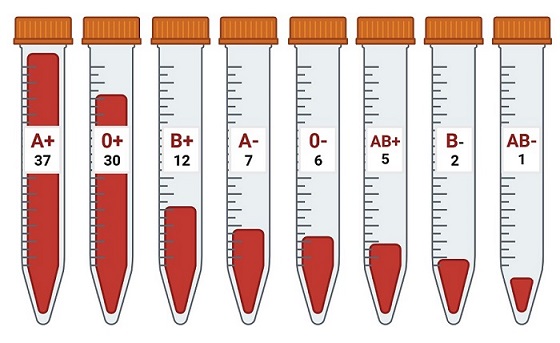
Die Blutgruppen kommen mit unterschiedlicher Häufigkeit vor, wobei die Verteilung nach dem AB0-System in Österreich folgendermaßen aussieht [2]:

81 Prozent der Österreicherinnen und Österreicher sind Rhesus-positiv und 19 Prozent Rhesus-negativ [2]. Die Blutgruppe A, RH+ ist in Österreich die häufigste, die Blutgruppe AB, RH- die seltenste (Abbildung 7).
as, 13.09.2023
Quellenangaben
Referenzen:
[1] International Society of Blood Transfusion: Red Cell Immunogenetics and Blood Group Terminology. Abgefragt am 30.10.2025
[2] Öffentliches Gesundheitsportal Österreichs: Blutgruppenuntersuchung (BGR), abgefragt am 6.9.2023